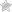- Остроконечные кондиломы – заболевание половых путей, которое характеризуется появлением бородавок во влагалище.
- А также в области наружных половых органов – около влагалища, вокруг ануса, иногда на внутренней поверхности бедра.
- Бородавки вокруг влагалища и на его стенках
- являются следствием инфицирования папилломавирусом (ВПЧ-инфекция).
- Попавший в организм вирус папилломы человека может длительное время ничем себя не проявлять.
- И лишь при определенных условиях может начаться его активное размножение.
- Среди этих условий:
- инфекционные заболевания половых путей – влагалища, матки, придатков
- частые стрессы, смена климата, увлеченность монодиетами
- ослабление иммунной защиты вследствие хронических заболеваний общего характера
Бородавки возникают вместе с кандидозом влагалища
Нередко бородавки возникают вместе с кандидозом влагалища (грибковой инфекцией) или на фоне других инфекций (хламидиоза, уреаплазмоза, трихомониаза).
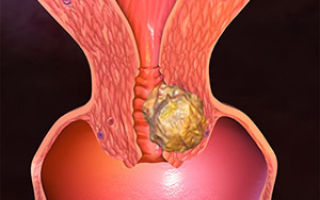
Как выглядят вирусные бородавки возле влагалища
Остроконечные кондиломы представляют собой образования небольших размеров (от 0.5 до 10 мм).
- Цвет которых, как правило, не отличается от цвета кожи.
- При расположении бородавок около входа влагалища или на его стенках может происходить их травмирование во время половых актов.
- В этом случае образования могут иметь более яркий цвет.
- Бородавки, как правило, безболезненны.
- Но, при внутривлагалищном расположении могут доставлять неприятные ощущения во время половой близости.
- Кондиломы располагаются поодиночке или небольшими группами.
- Иногда они сливаются и формируют конгломераты, по внешнему виду напоминающие цветную капусту.
Осложнения бородавок во влагалище:
- 1.их травмирование
- 2.инфицирование (воспаление)
- 3.изъязвление
- 4.кровоточивость (при травмах)
- Также бородавки во влагалище опасны для беременных женщин, поскольку могут инфицировать ребенка во время родов.
- Влагалищные бородавки – это не просто косметический дефект.
- Некоторые подтипы папилломавируса, приводящие к возникновению кондилом, способны вызвать злокачественное поражение шейки матки.
- Именно поэтому при наличии бородавок в области влагалища не только производят их удаление, но и в обязательном порядке назначают противовирусное лечение.
- Бородавки во влагалище: инкубационный период
- С первыми признаками образования кондилом, женщины могут столкнуться достаточно часто.
- Инкубационный период бородавок во влагалище зависит от реактивности организма.
- Он может составлять от пары месяцев до нескольких лет.
- При этом визуальных проявлений может не наблюдаться, до момента, когда в организме не снизиться уровень иммунитета.
- В большинстве случаев, заболевание бессимптомно.
Важно! Первые этапы развития образований не вызывают у женщины дискомфорта.
- Даже в случае явного наличия бородавок во влагалище, их носитель не испытывает болезненных ощущений.
- Как распознать бородавки на половых органах женщин
- Бородавки визуально представляют собой наросты.
- Размеры их могут быть различны: встречаются и маленькие образования и гигантские.
- Они появляются на:
- 1.половых губах
- 2.слизистой оболочке влагалища
- 3.шейке матки
- 4.лобке
- 5.клиторе
- 6.вокруг анального отверстия
Эти образования могут выглядеть по-разному.
Все зависит от места локации:
- на половых губах они плоские, имеют телесный цвет, покрыты коркой
- на слизистых бородавки мягкие, имеют розовый цвет, плоские с возвышениями
- Образования могут образовывать группы, визуально напоминающие цветную капусту.
- Бородавки во влагалище: гигантские
- Размер обычных кондилом невелик (около 10 — 80 мм).
- Их форма напоминает гребень петуха, может быть остроконечной или в виде цветной капусты.
- В случае гормональных нарушений или других изменений в организме, бородавки могут значительно увеличиваться.
- Такие бородавки во влагалище называют гигантскими.
- Они приводят к физиологическому дискомфорту, могут кровоточить и вызывать боль.
- Снижают самооценку носителя и уровень психологического комфорта.
- В случае, если выявлены образования больших размеров, проводят их удаление.
- Оптимальным решением будет провести гистологическое исследование такого образования.
- Кандидоз влагалища и бородавки
- Кандидоз влагалища выступает заболеванием инфекционного характера, развитие которого происходит в области слизистой оболочки влагалища и часто распространяется на матку и область внешних половых губ.
- Возбудителем явления выступает грибок Кандида.
- При снижении уровня естественной сопротивляемости организма (иммунитета), этот тип грибка начинает активно развиваться
- Часто, данное заболевание является сопутствующим бородавкам на интимных зонах.
- В этом случае, кроме удаления образований, врач назначит противогрибковую терапию.
- Бородавки во влагалище при ВИЧ: особенности
- В случае носительства ВИЧ, у пациентов наблюдается нарушение работы всех функциональных систем организма.
- Бактерии, вирусы и прочие возбудители воспалительных процессов становятся более активными на фоне угнетенного иммунитета.
- Бородавки во влагалище при ВИЧ проявляют себя в активной фазе течения заболевания.
- При лечении таких образований, следует учитывать иммунный статус и степень повреждения защитной системы организма.
- Курс лечения обычно назначается после консультации иммунолога.
Источник: https://kvd-moskva.ru/virus-papillomy-cheloveka/708/
Бородавки во влагалище: причины появления и опасность недуга
Появление различных наростов на гениталиях женщины свидетельствует о деятельности папилломавируса. Новообразования называют бородавками, папилломами или остроконечными кондиломами.
Бородавки во влагалище или на внешних половых органах могут быть безопасными, однако они приносят женщине дискомфорт, а если лечение отсутствует, то измененные эпителиальные клетки могут перерасти в раковые.
Что это
Наросты возникают в результате размножения вируса папилломы в базальном слое кожи или слизистых оболочек. В результате ткани видоизменяются, превращаясь в выросты с заостренными вершинами.
На начальном этапе болезни они представляют собой единичные образования, но в процессе развития недуга их количество увеличивается, и кондиломы становятся внешне схожи с цветной капустой или петушиными гребешками.
Бородавки возникают внутри половой системы: во влагалище и на шейке матки, а снаружи поражают половые губы, клитор и анальное отверстие.
В зависимости от характеристики новообразований, диагностируются две формы недуга:
- экзофитная — патология локализуется во внешних кожных покровах или слизистых;
- эндофитная — новообразование развивается в толще оболочек влагалища или шейки матки, часто характеризуется злокачественным видоизменением.
Как проявляются
Папилломы в начале заболевания никак не проявляют себя и могут длительное время оставаться не замеченными. Когда их становится много, то симптоматика приобретает определенные черты, которые позволяют обнаружить недуг. Болезнь обычно проявляется неприятными ощущениями, возникающими после полового акта.
Это происходит из-за того, что кондиломы могут быть травмированы, что приводит к боли и чувству жжения. Кроме того, небольшое кровотечение после занятия сексом позволяет предположить наличие новообразований. На поздних стадиях развития недуга из основания кондилом может выделяться неприятно пахнущая жидкость.
Отделяемое способствует раздражению слизистых, вызывая зуд и жжение, а поврежденные образования опасны проникновением болезнетворных микроорганизмов, которые усугубляют симптоматику вторичным присоединением инфекции. На половых губах и в преддверии влагалища наросты легко обнаружить самостоятельно.
Во время гигиенических процедур женщина может нащупать острые бугорки. Папилломы во влагалище способен увидеть только врач при визуальном осмотре. На внешних половых органах наросты выглядят как белые ворсинки, а бородавки во влагалище, как правило, имеют розовый или красный цвет.
Генитальные кондиломы или бородавки возникают в результате заражения женщины папилломавирусом. Этот инфекционный агент в большинстве случаев передается через сексуальный контакт любой формы.
Реже им можно заразиться через предметы личной гигиены, например, воспользовавшись полотенцем человека, который является носителем инфекции. Вирус может некоторое время существовать во внешней среде.
Бани, душевые кабины или бассейны — места, способствующие распространению папилломавируса. Больная беременная женщина при родах передает вирус ребенку в момент его прохождения по родовым путям. После заражения вирусный агент может долго находится в латентном состоянии. Толчком к активизации вируса служит ослабление иммунитета.
Факторами возникновения бородавок во влагалище могут быть:
- нарушения микрофлоры влагалища, кандидоз;
- воспалительные процессы в органах репродуктивной системы;
- хронические болезни;
- инфекционные заболевания, частые простуды;
- гормональные нарушения;
- интоксикация организма лекарствами или алкоголем;
- стрессы, переутомление и другие аналогичные факторы, угнетающие иммунную систему.
Бородавки во влагалище вызываются разными группами ВПЧ. Если вирус имеет низкую степень онкогенности, то патологические образования носят доброкачественный характер и лишь доставляют небольшой дискомфорт.
Онкогенные вирусы шестнадцатого и восемнадцатого типов довольно часто встречаются при поражении оболочек половых органов.
Они способны в кратчайшие сроки привести измененный эпителий к процессу малигнизации — перерождению в раковые клетки.
Если доброкачественные образования не лечить, то в итоге онкология разовьется даже в тех случаях, когда бородавки вызваны шестым или одиннадцатым типом вируса.
Преобразование происходит, когда папиллом становится много и они часто травмируются. В итоге возникают эрозии, которые приводят к воспалению тканей и перерождению клеток в раковую опухоль.
Еще одной опасностью является присоединение вторичной инфекции. Открытые ранки становятся входными воротами для различных патогенных микроорганизмов.
Таким образом, женщина начинает часто страдать от мочеполовых инфекций.
Особенную опасность наличие бородавок во влагалище представляет для плода. Если женщина страдает недугом во время беременности, то с большой вероятностью инфекция передастся ребенку во время родов. Перед беременностью женщине следует пройти обследование, и в случае обнаружения наростов удалить их, а инфекцию вылечить.
Методы диагностики
Врач определяет заболевание, исходя из опроса пациентки, визуального осмотра половых органов, результатов цитологического и гистологического исследований содержимого влагалища.
Для более точного выявления типа вируса и определения характера образований проводят исследование методом полимеразной цепной реакции (ЦПР). Врач тщательно осматривает кольпоскопом полость влагалища, выявляя бородавки, степень развития болезни и возможные присоединенные инфекции. Также исследует внешние половые органы для выявления очагов распространения вирусной инфекции.
Результаты лабораторных исследований показывают характер новообразований, тип вируса и количество антител к нему, благодаря чему врач может поставить окончательный диагноз. Нередко в ходе обследования пациента выявляются инфекции, передающиеся половым путем. В этом случае женщину направляют на осмотр к врачу-дермовенерологу.
После постановки диагноза гинеколог назначает пациенту соответствующее лечение. Терапия патологии, вызванной папилломавирусом, должна быть комплексной.
Помимо противовирусных препаратов, назначаются иммуномодуляторы, укрепляющие иммунитет, а так же медикаменты, которые лечат вторичные инфекции.
Удаление папиллом во влагалище требуется в обязательно, если образования крупные, занимают большие площади или являются онкологическими.
Лечение медикаментами:
- К противовирусным препаратам, тормозящим развитие ВПЧ, относят Ацикловир, Виферон, Эпиген-Интим и их аналоги.
- Нормализовать функцию иммунной системы можно с помощью Виферона или Циклоферона.
- Остановить рост патологического образования помогут цитотоксические препараты местного действия Вартек, Кондилин или Подофилин.
- Прижигают бородавки такими растворами, как Солкодерм, Трихлоруксусная кислота, Кондилокс или Кондилин.
Удаление папилллом во влагалище аппаратными и хирургическими способами:
- Лазерное удаление. Бородавки расплавляются под действием лазерного луча. Метод считается достаточно надежным и редко дает рецидивы.
- Радиохирургия. Самый безопасный способ справиться с кондиломами во влагалище и на шейке матки. Он отличается высокой точностью, безболезненностью и отсутствием рецидивов, однако является самым дорогостоящим методом.
- Электрокоагуляция.Позволяет удалить наросты с помощью электрического тока, подаваемого с определенной частотой. После операции могут остаться рубцы, а сама процедура требует применения местной анестезии.
- Криотерапия. Метод удаления папиллом во влагалище основан на прижигании наростов жидким азотом. Не требует анестезии, но может вызвать осложнения в виде язвочек и кровоточащих раневых поверхностей.
- Хирургическое иссечение папиллом проводится редко, так как приводит к сильному кровотечению из ран и отличается высоким риском рецидивов.
Многочисленные народные рецепты можно использовать в качестве дополнения к основному лечению. Одни из них предназначены для лечения наружных папиллом, а другие помогают при наростах во влагалище.
Кондиломы, локализованные на половых губах, можно лечить с помощью ванночек или компрессов с лекарственными растениями.
В качестве сырья для ванночек отлично подойдут измельченные плоды и листья конского каштана.
Справиться с бородавками, расположенными снаружи, поможет компресс из свежих листьев каланхоэ. Внутренние бородавки можно лечить отварами, которые вводятся во влагалище путем спринцевания или тампонирования. Спринцевать влагалище можно отварами ромашки или зверобоя. Хорошо помогает справиться с недугом сок алоэ, которым пропитывают тампоны и вставляют во влагалище на пять часов.
Терапия для беременных
Беременным женщинам некоторые препараты применять нельзя, поэтому лечение обязательно должно быть согласовано с врачом. Чаще всего ей назначают иммуностимулирующие препараты и медикаменты местного применения, например, Солкодерм. Если требуется удаление папиллом во влагалище, то лучше всего это делать в первом триместре. При этом наименее опасным вариантом станет радиохирургия.
Профилактика
Для того чтобы избежать неприятного заболевания, следует снизить риск заражения половым путем. Это станет возможным при отсутствии беспорядочных половых связей или использовании средств контрацепции при половом акте. Необходимо так же соблюдать правила интимной гигиены.
Если вирус уже присутствует в организме, то для того чтобы он оставался в латентном состоянии, необходимо поддерживать состояние иммунной системы на высоком уровне. Нельзя допускать перехода инфекционных заболеваний мочеполовой сферы в хроническую стадию, иначе даже после лечения бородавки будут проявляться вновь.
Источник: https://med88.ru/papilloma/borodavki-vo-vlagalishhe/
Папилломы во влагалище: причины, симптомы и лечение
Правильный уход за интимными зонами тела подразумевает не только гигиенические процедуры. Уход за женскими половыми органами означает правильный образ жизни, так как именно на эту часть тела припадает наибольшее количество различных болезней. Наиболее часто возбудители которых попадают в женские органы половым путем, поэтому уход за интимными зонами это и защищенный интимный акт.
Человек может годами быть носителем вируса папилломы и при этом не догадываться об этом факте. А вот одна из довольно часто встречаемых проблем – это папилломы на интимных местах, особенно во влагалище.
Внешне такие наросты похожи на небольшие образования в форме петушиного гребня или остроконечных кондилом. Наиболее часто появление папиллом спровоцировано вирусом папилломы. Побороть такие образования здоровый человеческий организм способен самостоятельно, если исключить влияние целого ряда провоцирующих факторов.
Что такое папиллома?
Зачастую папилломы имеют вид небольших узелков, которые образовываются в зоне влагалища. Могут приобретать пигментацию от телесного до розового цвета. Встречаются как единичные экземпляры, так и несколько образований на одном участке. Сливаясь между собой, могут формировать достаточно большие скопления. Если развивается такой процесс, то можно говорить о папилломатозе.
Возникновение таких формирований происходит под воздействием на организм вируса папилломы человека. Этот возбудитель передается половым путем и довольно распространен среди сексуально активного населения.
В этой статье мы уже подробно освещали вопрос о вирусе папилломы человека у женщин.
Почему возникают папилломы влагалища?
Инфекция папилломавируса имеет инкубационный период от 2 недель до нескольких лет. Очень часто она становится причиной развития таких образований, как папилломы или кондиломы во влагалище.
Попадает в организм этот возбудитель путем половых взаимосвязей, не предохраняющихся партнеров. Болезнь способна развиваться на фоне пониженного иммунитета или воспалительных процессов.
Особое значение имеет наличие провоцирующих болезнь факторов:
- эндометрит;
- воспаление яичников;
- вульвовагинит;
- хламидиоз;
- гонорея.
Именно они приводят к быстрому развитию вируса внутри женского организма.
Также развитию папиллом во влагалище способствуют:
- ранняя интимная жизнь;
- авитаминоз;
- дисбактериоз во влагалище;
- нервные потрясения.
- сниженные силы иммунитета в организме;
- прием кортикостероидов;
- проведение на инфицированной коже оперативных вмешательств;
- беременность.
Папилломавирус насчитывает около сотни различных штаммов, из которых только некоторые способны приводить к возникновению и развитию папиллом.
При попадании вируса на здоровые ткани происходит ряд процессов:
- Возбудитель проникает сквозь базальный слой дермы.
- Повреждает оболочку клеток.
- Происходит внедрение вирусной ДНК в центр клетки.
- Вирус ожидает благоприятных условий.
Если носитель папиллома вируса имеет сильный иммунитет, то инфекция может долгое время не проявлять своего негативного воздействия.
Как выглядят кондиломы?
Довольно часто причиной обращения к гинекологу становится формирование кондилом на интимных органах у женщин. Генитальные бородавки или кондиломы представляют собой разрастания сосочкового слоя эпителия, в результате чего происходит формирование наростов.
Пока происходит рост кондилом, то вирус не заразен. Но как только возбудитель достигает эпидермиса, появляется высокий риск инфицирования своего полового партнера.
Кондиломы бывают двух видов:
- Экзофитные. Формирования по внешним признакам напоминают остроконечные кондиломы. Образуются в поверхностном слое и имеют сосочковую поверхность. Такие кондиломы провоцируются ВПЧ с низкой онкогенной активностью. Фото остроконечных кондилом у женщин представлено здесь.
- Эндофитные. Образуют плоские кондиломы. Очень часто разрастаются вглубь эпителия. Могут провоцировать изменения внутри здоровых тканей. При отсутствии своевременного лечения способны вызывать онкологические формирования.
Кондиломы способны сильно разрастаться, доставляя неудобства:
- могут кровоточить или подвергаться травматизации;
- препятствуют интимной жизни;
- носят характер косметического дефекта, при этом вызывают психологический дискомфорт;
- создают проблемы при родах.
Фото
Для понимания локализации и внешних признаков кондилом воспользуйтесь предоставленным ниже фотоматериалом.
Симптомы папилломы влагалища
Зачастую при ВПЧ у женщин образование папиллом на первых порах протекает бессимптомно.
В случае длительного развития и прогресса болезни, возможны проявления симптомов:
- Ощущается чувство зуда и жжения во влагалище.
- Могут возникать кровотечения.
- Обнаружение наростов во влагалище при пальпации.
В зависимости от скорости развития заболевания, будет необходимо диагностическое обследование пациентке с последующим удалением или лечением наростов.
Диагностика
Для установления диагноза гинекологу необходима полная диагностика:
- Анамнез болезни. Он включает в себя знание информации:
- как давно появились наросты;
- присутствовали ли не предохраненные интимные связи;
- как давно происходил последний акт такого рода.
- Осмотр гинеколога. При этом производится забор пораженных эпителиальных клеток для последующего ПЦР-анализа.
- ПЦР-диагностика. При этом анализе проводят определение количества возбудителей и типа папиллома вирусной инфекции.
- Иммуноферментный анализ. Он необходим для подтверждения присутствия у человека антител к вирусу. На основании которых, можно судить о степени развития ВПЧ в организме человека.
- Кольпоскопия. Осмотр стенок влагалища для определения поврежденных зон. Проводят с применением специального прибора кольпоскопа и окрашивания шейки матки раствором йода.
- Аноскопия. Предполагает осмотр анальной зоны на наличие папиллом.
- Цитологическое исследование. Изучение клеток под микроскопом, обнаружение поврежденных участков и их характеристика.
- Гистологический анализ. Изучение структуры поврежденных участков.
- Онкоцитология. Изучение клеток в соскобе с шейки матки и цервикального канала под увеличением микроскопа.
При подтверждении папилломатоза необходимо своевременное лечение и правильный подбор терапии.
Лечение папилломы влагалища
Терапия по излечению папиллом может осуществляться в несколько подходов:
- Консервативные методы лечения. Необходимы для недопущения перерождения опухоли в злокачественное образование. Включают в себя назначение:
- Иммуномодуляторов. Применяются после анализов на чувствительность папиллома вируса к определенному медикаменту. К ним относят виферон, реаферон, кипферон.
- Индукторы выработки интерферона. Назначают после определения воздействия таких препаратов на пораженные участки. Представители лекарств: тамерит, неовир, ларифан.
- Специфические препараты, обладающие противовирусным эффектом. Наиболее часто назначают: алпиразин.
- Хирургические методики по лечению папиллом. Используют несколько видов удаления формирований:
- Химическая коагуляция. Проводят под воздействием препаратов: солковагин, подофиллин.
- Криодеструкция. Эффективна процедура при небольших зонах поражения.
- Электрокоагуляция. Проводится с применением лазера.
- Радионож или иссечение скальпелем. Назначают только при обширных поражениях.
Медикаментозное лечение
Очень часто лечение папиллома вируса происходит под воздействием целого спектра медикаментозных средств.
Они обладают свойствами:
- прижигающими;
- бактерицидными;
- угнетающими.
При этом в спектре их действия заложен компонент, воздействие которого не дает новообразованию развиваться. Вирус может проявлять устойчивость к некоторым антибиотикам, поэтому перед назначением терапии лечения желательно обозначить наиболее эффективные.
К основным средствам при борьбе с инфекцией относят:
- ляписный карандаш;
- капли;
- таблетки;
- мази.
В случае если удаление папиллом нецелесообразно, то избавиться от наростов можно за 2-3 недели при помощи медикаментов.
Пагубное влияние имеют:
- Ферезол.
- Фенол в глицериновом растворе.
- Суперчистотел.
- Салициловая кислота.
- Криофарма.
Помимо прямого воздействия растворами на папиллому, применяют также препараты общего воздействия, которые повышают иммунологический статус организма.
Удаление
Иногда без удаления пораженного участка вылечить папиллому невозможно.
Тогда прибегают к процедурам:
- Иссечение образований. Проводится в случаях больших очагов поражения кожи.
- Обработка химическими лекарствами, которые оказывают пагубное влияние.
- Замораживание поврежденного участка. Возможно провести такую процедуру и во влагалище. Преимуществом этой манипуляции является контроль за воздействием холода, при этом не зацепив здоровую ткань.
- Применение химических методик удаления.
Профилактика
Для того чтобы избежать инфицирования вирусом папилломы необходимо придерживаться ряда рекомендаций:
- Регулярно проводить осмотры у гинеколога.
- Соблюдать личную гигиену.
- Допускать незащищенный интимный контакт только с проверенными партнерами.
- Повышение иммунитета.
- Сбалансировать питание.
- Единожды в год сдавать анализы на наличие ВПЧ в организме.
- Отказ от вредных привычек.
Опасность самостоятельного удаления папиллом во влагалище
Папилломы способны провоцировать развитие болезней:
- Эрозию шейки матки.
- Дисплазию.
- Перейти в злокачественные образования.
Если образование травмировать путем:
- сдавливания;
- трения;
- нарушения целостности;
- непрофессионального или самостоятельного удаления папиллом.
Возможны такие последствия, как перерождение доброкачественного образования на воспалительный процесс с высоким онкогенным риском. Поэтому самостоятельное лечение или удаление папиллом с влагалища просто недопустимы.
Заключение
Папилломы очень коварны. Они способны быстро распространяться и наносить вред всему организму. При появлении папилломы необходима консультация врача, так как они могут перерождаться в онкологические образования.
Соблюдая несколько профилактических рекомендаций, возможно не только уберечься от папиллом, но и не допустить проникновения возбудителя в организм:
- Защищайтесь презервативами во время интимного акта.
- Не допускайте стрессовых ситуаций.
- Укрепляйте иммунитет.
- Своевременно проходите осмотр у своего врача.
Крепкий иммунитет способен оберегать женщину от появления папиллом достаточно долгий период. Даже при попадании вируса в организм здорового человека его развитие будет угнетаться иммунными силами организма.
Материал обновлен: 01.04.2019
Источник: https://heal-skin.com/novoobrazovaniya/papillomy/papillomy-vlagalishha.html
Бородавки на половых губах и во влагалище: причины и лечение
Появление интимных бородавок — весьма неприятное открытие в жизни женщины, вызывающее чувство неуверенности в себе и скованность в движениях. Но это не совсем так. Появление кожных наростов свидетельствует о начале инфекционного заболевания. Поэтому бородавки на половых губах требуют серьезного отношения и лечения.
Виды и локализация бородавок
Кожные новообразования, вырастающие на слизистой оболочке половых органов или на больших половых губах, также называют папилломами. Их разделяют на два вида:
- плоская папиллома (плотный, плоский, трудно заметный нарост, слегка возвышающийся над поверхностью кожи);
- остроконечная кондилома (сосочкообразный мягкий нарост на ножке, суженный в верхней части).
Места локализации плоских папиллом и остроконечных кондилом весьма различны. Они появляются в виде бородавки во влагалище, на половой губе, с внутренней стороны верхней части бедра, вокруг и внутри ануса. Плоская папиллома около влагалища и на шейке матки считается наиболее опасной, так как может переродиться в рак.
Причины появления
Развитие папиллом на половых губах говорит об активизации ВПЧ в организме женщины. Вирусы папилломы 6, 11, 16, 18 типов являются причиной возникновения бородавок в интимной зоне.
После проникновения в организм вирус некоторое время способен оставаться незамеченным, ничем не выдавая себя. Немаловажную роль здесь также играет иммунная система, благодаря которой несколько месяцев или даже лет женщина не испытывает никакого дискомфорта.
Появившаяся бородавка во влагалище или на соседних органах означает упадок иммунной системы, не справившейся со своей защитной функцией. Когда вирус попадает в клетку, он перепрограммирует ее за счет внедрения своего ДНК в ДНК клетки. В результате происходит избыточное деление, и образуется бородавка.
Как происходит заражение
Генитальные бородавки передаются преимущественно половым путем. Чаще всего заражение происходит во время полового акта без использования барьерных методов контрацепции. Но презерватив не обеспечивает 100%-ой защиты от заражения, так как покрывает не всю поверхность соприкасающихся кожных покровов.
Существует возможность заражения другими способами:
- через использование общих полотенец или других предметов личной гигиены;
- ношение чужого белья;
- контакт с поверхностями, где находился больной человек, в сауне или бассейне.
Чтобы вирус проник в организм, достаточно его присутствия во внешней среде и даже небольшая травма или трещинка на поверхности кожи.
Факторы риска
В группу риска по появлению бородавок на поверхности кожи половых органов, а также в вагине входят женщины:
- рано начавшие половую жизнь;
- имеющие инфицированного партнера и не пользующиеся барьерными контрацептивами;
- имеющие несколько половых партнеров;
- постоянный партнер которых имеет несколько партнерш.
На коже и слизистой у мужчин может присутствовать вирус, не подавая никаких внешних признаков своего присутствия, однако при половом контакте инфекция передается.
В чем опасность
Вагинальные бородавки вырастают под влиянием нескольких штаммов ВПЧ. Их разделяют на:
- неонкогенные;
- онкогенные средней степени риска;
- онкогенные высокой степени риска.
К последней группе относятся шестнадцатый и восемнадцатый штаммы ВПЧ. Наросты, спровоцированные данными типами вируса, без надлежащего лечения в 90% случаев приводят к раку шейки матки и других органов женской репродуктивной системы.
При обнаружении у себя первых признаков проявления ВПЧ, рекомендуем незамедлительно обращаться к врачу.
Плоские образования могут долгое время оставаться незамеченными, особенно при локализации на внутренних органах. Их можно обнаружить только при медицинском осмотре, поэтому настоятельно рекомендуется регулярно посещать гинеколога.
Диагностика
Появление на половой губе бородавки может быть не единичным симптомом развития инфекции. Наличие узелков внутри цервикального канала можно заподозрить по появившемуся чувству зуда или жжения, небольшим кровяным выделениям, сопровождающим половой контакт, что связано с травмированием нароста. Это явные сигналы для обращения к врачу.
После визуального осмотра специалист проводит кольпоскопию – визуальный осмотр влагалища и шейки матки с возможностью увеличить изображение, взять мазки или ткань на дальнейшее исследование. Полученный биологический материал отправляется на ПЦР-диагностику, позволяющую определить конкретный штамм вируса и его количество в очаге инфекции.
При необходимости проводятся дополнительные цитологические, гистологические исследования, определяется состояние иммунной системы.
Лечение
В лечении бородавок на половых губах нужен комплексный подход. Цель стоит не только избавиться от кожного нароста, но и побороть инфекцию, укрепить иммунную систему, чтобы максимально защитить организм от заражений в будущем и свести к минимуму возможные рецидивы.
Медикаменты местного действия
Бородавки на большой половой губе или окружающих наружных тканях лечат с использованием средств наружного применения в виде мази, спрея или геля противовирусного и иммуностимулирующего действия: Панавир, Виферон.
Для борьбы с кондиломами внутри влагалища назначают вагинальные суппозитории. Чаще всего это препараты на основе интерферона или способствующие его выработке: Лаферобион, Альтевир, Протефлазид.
Противовирусные средства для приема внутрь
Для лечения этой половой инфекции разработаны противовирусные таблетки, инъекции. Большинство противовирусных препаратов обладают также иммуномодулирующими свойствами: Изопринозин, Алпизарин, Циклоферон.
Радикальные методики
- Если состояние пациентки запущено, образования значительно разрослись, грозят перейти в онкологию или существует другая важная причина, врач назначает удаление папиллом.
- Медицинские и косметологические учреждения предлагают различные процедуры и операции по удалению:
- Криодеструкция. При помощи специального аппарата и правильно подобранной по размеру насадки специалист воздействует на папиллому жидким азотом при температуре минус 190 градусов. Нарост замораживается и через несколько дней отпадает. Процедура в большинстве случаев безболезненная из-за низкой температуры.
- Лазерное выжигание. Лазерный луч направляется избирательно на нарост и выпаривает его. Преимущество метода в точности воздействия. После процедуры образуется струп, который отпадает сам через несколько дней. Как в случае криодеструкции, струп ни в коем случае нельзя пытаться снять самостоятельно.
- Электрокоагуляция. Возможность подобрать оптимальную насадку также увеличивает эффективность процедуры. Например, если нарост имеет ножку, его можно просто срезать электропетлей, прижигая и обеззараживая оставшиеся ткани, что одновременно препятствует кровотечению.
- Химическое прижигание предусматривает использование различных кислот, разрушающих папиллому. Требует повышенного внимания, так как существует возможность повреждения здоровых тканей.
- Хирургическое иссечение. Используется только если невозможно удалить папиллому другим способом, при больших разрастаниях, раковом перерождении. В последнем случае захватывается большая площадь, вырезаются более глубокие слои кожи, после операции остается шрам.
Средства народной медицины
В вопросе удаления папилломы народная медицина предлагает свои методы: использование сока чеснока, яблочного уксуса, чистотела, перекиси водорода. Они хороши при удалении наростов менее деликатной локализации.
Но когда речь идет о лечении вагинальных бородавок, такие средства могут быть не просто недоступными (по техническим причинам), но также вызвать ожог слизистой, затянуть лечение опасной инфекции. Поэтому специалисты настоятельно просят в этой области самолечением не заниматься.
Причины появления и способы лечения у детей
Появление папиллом на половых органах у детей может быть вызвано несколькими причинами:
- Инфицирование во время родов от матери. Инфекция передается не внутриутробно, а во время прохождения родовыми путями.
- Через пользование общими предметами быта и гигиены с инфицированными членами семьи (полотенце, ванна, унитаз) или в общественном месте.
Кроме того, существуют другие кожные болезни, которые важно не спутать с папилломатозом: контагиозный моллюск, красный плоский лишай.
В любом случае появление кожных образований у ребенка говорит о слабом иммунитете. Необходимо как можно раньше обратиться к врачу для согласования дальнейшего плана действий.
Прогноз лечения
При своевременной реакции и квалифицированном подходе болезнь можно быстро перевести в латентное состояние, но забывать о ней не следует. Полностью вывести инфекцию из организма невозможно. Это значит, что при наступлении неблагоприятных факторов бородавки появятся снова.
Однако в медицинской практике наблюдались случаи полного излечения от инфекции в течение одного года. Поэтому отчаиваться никогда не нужно, необходимо только поддерживать организм в здоровом состоянии.
Профилактика заболевания
Профилактика напрямую связана с осознанием опасности заболевания и способов его передачи. Можно выделить несколько категорий:
- Так как вирус может попасть в организм человека прежде всего через половой контакт, то немаловажно вовремя осведомиться о состоянии здоровья своего партнера и при необходимости вместе пройти диагностику, лечение. Следует избегать случайных связей.
- Уделять внимание интимной гигиене, пользоваться исключительно своими принадлежностями даже в кругу семьи, придерживаться общих правил санитарии.
- Заботится о состоянии физического и психического здоровья: умственная работа, физические упражнения и отдых должны быть сбалансированы.
- Женщинам рекомендуется регулярно посещать гинеколога для обнаружения заболевания на ранних стадиях.
В качестве профилактики проводят вакцинацию против ВПЧ препаратами Гардасил или Церварикс. Вакцинации подлежат девочки-подростки до начала половой жизни. После введения трехразовой дозы гарантируется 100%-ая защита от самых опасных штаммов вируса.
Источник: https://SkinPerfect.ru/borodavki/vaginalnye
Доброкачественные опухоли влагалища
Дата обновления: 14.05.2019
Доброкачественные опухоли влагалища — это новообразования, формирующиеся из клеток соединительной, жировой и эпителиальной тканей совместно с сосудами. Незлокачественные образования, представляющие собой либо одиночный узел на широком основании или на длинной ножке, либо множественные узелки (встречаются редко), локализуются, как правило, под слизистой оболочкой стенок влагалища.
Доброкачественные опухоли во влагалище проявляют медленный рост и сдавливающий эффект на окружающие их тканевые структуры, однако не прорастают в них, не метастазируют и не рецидивируют. Таким новообразованиям чаще всего подвержены женщины в возрасте от 20 до 50 лет.
Доброкачественные опухоли влагалища — миомы, фибромы, миксомы, гемангиомы, липомы и папилломы — встречаются с различной частотой.
Миомы, фибромы (или фибромиомы), редко липомы влагалища — это доброкачественные опухоли, формирующиеся из клеточных разрастаний гладкомышечной, соединительной или жировой тканей.
Они имеют резко ограниченные округлые или овальные контуры, гладкий рельеф, плотную или мягкую консистенцию (в зависимости от гистологического построения), ограниченную подвижность и безболезненную связь с подслизистым слоем влагалища или с толщей большой половой губы.
Гемангиомы — это сосудистые опухоли влагалища в виде красно-пурпурных или синюшных возвышающихся над слизистой пятен, имеющие мягкую консистенцию, капиллярную и кавернозную структуру.
Окружающая их слизистая отёчна, складки уплотнены, эпителий рыхлый. Из локализации в подслизистой оболочке влагалища гемангиомы могут расшириться в сторону цервикального канала и даже в полость матки.
Нередко случается изъязвление и некроз этих новообразований.
Липома развивается из зрелой жировой ткани на участке лобка и больших половых губ в виде жировой капсулы. Мягкая консистенция опухоли — подвижная, с чётко выраженной формой.
Миксома — опухоль, формирующаяся из остатков зародышевой соединительной ткани. Встречается, в основном, у пожилых женщин с локализацией в подкожной жировой клетчатке лобка и больших половых губ. Отличается медленным ростом и к озлокачествлению не склонна.
Папилломы (кондиломы) — это незлокачественные эпителиальные опухоли, в виде сосочковых «россыпей» на широком основании или на тонкой ножке на стенках влагалища. Их появление сигнализирует о наличии общей папилловирусной инфекции в организме.
Лимфангиома развивается из лимфатических сосудов, расположенных, как правило, вблизи паховых складок.
Это множественная мелкобугристая доброкачественная опухоль, образовавшаяся в результате слияния большого количества узелков, состоит из полостей разных форм и величины, содержащих лимфу. Стенки полостей образованы соединительной тканью и выстланы эндотелием.
Внешний вид мягкой лимфангиомы отличается припухлостью бледно-синюшного цвета, слегка чувствительной или болезненной. Кроме того, опухоль может иметь плотные включения и иногда нагнаиваться.
Гораздо чаще во влагалище встречаются кисты. К слову, кисты бартолиновых желез встречаются в разы чаще, чем все доброкачественные опухоли вместе взятые, исключение составляют папилломы, локализующиеся на любом слое кожи.
Нередко в верхнем отделе влагалища на правой или левой его стенке формируются ретенционные кисты, которые представляют собой остаточные образования раннего внутриутробного периода. У эмбриона изначально зарождается и Вольфов (Гартнеров) проток, и проток Мюллера.
В процессе дальнейшего развития плода из правого и левого Вольфова протока формируются мужские половые органы, а из правого и левого Мюллерова протока развиваются женские гениталии. Затем оставшийся без применения проток отмирает, однако остатки обоих систем проходов могут переродиться (чаще у молодых женщин) в кисты.
Такие же кисты могут иногда образовываться из атипичных очаговых включений из эпителиального слоя в толще стенки влагалища или в бывших гематомах.
Прогноз при доброкачественных опухолях влагалища
Невзирая на факт, что доброкачественные опухоли влагалища редко повергаются перерождению в злокачественные, наилучшим считается удаление их любым подходящим способом без вовлечения здоровых тканей. Рецидивы наблюдаются крайне редко. Важно следить за своим здоровьем, вовремя обнаруживать новообразования и радикально избавляться от них.
Бессимптомное существование доброкачественных опухолей влагалища длится до тех пор, когда их увеличенные размеры начинают проявляться различными нарушениями:
- ощущение постороннего объекта во влагалище;
- чувство дискомфорта во время полового акта;
- нарушения процесса дефекации;
- зуд, жжение во влагалище при папилломах;
- необычные выделения;
- воспаление, нагноение, некротизация в случаях кровоизлияния в ткань новообразования или при перекручивании его ножки;
- озлокачествление опухоли — крайне редко;
- тянущие или контактные боли;
- изменения в акте мочеиспускания;
- отечность прилегающей слизистой;
- разрыхлённость покрывающего эпителия;
- утолщение складок;
- обильные и продолжительные менструальные кровоточения (при углублённых гемангиомах).
Диагностика доброкачественных опухолей влагалища проводится несколькими способами в зависимости от её вида и локализации.
Гинекологический осмотр. В зеркалах визуализируется узел опухоли с широким основанием или на ножке в подслизистой оболочке передней стенки влагалища, величиной до размеров куриного яйца.
Гемангиома видится как возвышенное пятно красного, пурпурного или синюшного цвета в окружении рыхлой, отечной слизистой и утолщенных складок.
Бимануальное исследование позволяет пальпировать плотную, сформированную опухоль, малоподвижным образом связанную со стенкой влагалищной полости.
- Кольпоскопия обнаруживает широкую сеть непостоянных путей кровотока с варикозными изменениями сосудов при гемангиоме, обязательна при наличии всех видов опухолей влагалища, особенно при папилломах, и для взятия мазков, частей пораженных тканей для гистологического исследования.
- Трансвагинальное УЗИ показывает обширную картину наличия и структуры любых опухолей влагалища по степени их эхогенности.
- Цитологическое исследование мазка и анализ мазка методом ПЦР на определение вируса папиллом (ВПЧ), имеющего высокий онкогенный риск, а метод жидкостной цитологии даст более точные результаты.
- Гистологическое исследование необходимо применять для изучения удаляемых доброкачественных опухолей.
Сосудистые опухоли, не претерпевающие никаких изменений, не увеличивающиеся в размерах и не нарушающие нормального функционирования половых органов женщины в течение продолжительного времени, нуждаются только в регулярном врачебном наблюдении.
Лечение незлокачественных опухолей влагалища может быть медикаментозное и хирургическое:
- лечение Солковагином применяется при папилломах;
- иссечение или вылущивание образования из подслизистой оболочки влагалища, пересекание и лигирование ножки;
- при угрозе ранения близлежащих органов мочевой системы и прямой кишки возможно частичное иссечение стенки кисты с лигированием краёв и дренированием образовавшейся полости;
- криотерапия — удаление опухоли жидким азотом;
- электро- или плазмокоагуляция— прижигание или выпаривание опухоли и сосудов;
- склеротерапия — инъекции специальных препаратов, купирующих сосуды;
- удаление новообразования просто скальпелем, лазером или целенаправленным пучком высокочастотных радиоволн (радиоволновая терапия).
После каждой лечебной процедуры необходима соответствующая медикаментозная поддержка и щадящий режим на время, определяемое в каждом отдельном случае врачом.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Остались вопросы?
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Источник: https://www.medcentrservis.ru/disease/dobrokachestvennye-opuholi-vlagalishcha/
Доброкачественные опухоли влагалища
Из доброкачественных опухолей влагалища клиническая гинекология сталкивается с кистами, фибромами, миомами, липомами, папилломами, гемангиомами.
Происхождение доброкачественных опухолей влагалища полиэтиологично; в их развитии предполагается определенная роль нарушений нейроэндокринной регуляции, воздействия вирусов, рецидивирующих кольпитов. Доброкачественные опухоли влагалища чаще обнаруживаются у пациенток в возрасте 20-50 лет.
Необходимость хирургической тактики в отношении опухолей влагалища диктуется возможностью их нагноения, некроза, реже – злокачественного перерождения.
Доброкачественные опухоли влагалища
К истинным доброкачественным опухолям влагалища относятся фибромы, миомы, фибромиомы, липомы.
В основе роста доброкачественных опухолей влагалища лежит пролиферация соединительной (фиброма), гладкомышечной (миома), реже жировой (липома) ткани.
Истинные опухоли локализуются под слизистой влагалищной стенки; могут иметь вид одиночного узла с широким основанием или длинной ножкой; реже носят характер множественных узелков.
Клинически опухоли влагалища могут проявлять себя тянущими или контактными болями, ощущением инородного тела, дискомфортом при половом контакте, нарушениями дефекации и мочеиспускания. Перекрут ножки или кровоизлияние в ткани опухоли влагалища может сопровождаться некротизированием, воспалением или нагноением. В редких случаях наблюдается малигнизация доброкачественных опухолей влагалища.
Истинные опухоли влагалища обнаруживаются в ходе гинекологического осмотра. При бимануальном исследовании пальпируется опухоль, связанная со стенкой влагалища, имеющая четкие границы, плотную консистенцию, ограниченную подвижность.
При осмотре в зеркалах обнаруживается узел, располагающийся в области передней стенки, на широком основании или ножке под неизмененной слизистой влагалища. Величина истинных опухолей влагалища может достигать куриного яйца.
В процессе трансвагинального УЗИ визуализируется солидная структура опухолей влагалища, средняя или пониженная эхогенность, аналогичная фибромиоме матки.
При бессимптомных опухолях влагалища за ними может быть установлено динамическое наблюдение.
При тенденции к росту или клинической симтоматике опухоли влагалища удаляются оперативным способом: производится их вылущивание из подслизистого слоя в пределах ложа или отсечение ножки.
Операция чаще выполняется чрезвлагалищным доступом; глубоко расположенные опухоли влагалища могут удаляться с применением брюшностеночного чревосечения. Морфологическая форма опухоли влагалища устанавливается в процессе гистологического исследования препарата.
Папилломы (кондиломы) влагалища
Папилломы (кондиломы) – это опухоли покровного эпителия, имеющие вид сосочковых разрастаний на слизистой влагалища. Папилломы служат проявлением общей папилломавирусной инфекции.
Обладают экзофитным ростом, имеют тонкую ножку или широкое основание. Папилломы могут проявляться зудом, жжением во влагалище, контактными кровотечениями при травматизации, необычными выделениями.
Папилломатозные опухоли влагалища в ряде случаев подвергаются распаду или малигнизации.
Диагностика папиллом включает цитологическое исследование мазка, проведение кольпоскопии, биопсию опухоли влагалища с гистологическим исследованием, ПЦР-определение ВПЧ с типированием неонкогенных и онкогенных штаммов.
Удаление папиллом влагалища строго обязательно и может производиться медикаментозно, жидким азотом, лазером, электрокоагуляцией, плазменной коагуляцией, хирургическим скальпелем, радиоволновым методом. После удаления папиллом назначается иммуномодулирующая терапия.
Гемангиома влагалища
Гемангиомы – сосудистые опухоли влагалища с мягкой консистенцией. По структуре различают капиллярные и кавернозные гемангиомы. Возникнув на слизистой влагалища, гемангиомы могут распространяться на цервикальный канал и в полость матки. В некоторых случаях отмечается изъязвление и некроз сосудистых опухолей влагалища.
Гемангиомы влагалища чаще проявляют себя контактными кровотечениями при травматизации. При распространении сосудистой опухоли влагалища на внутренние гениталии может возникать клиника гиперполименореи.
При гинекологическом осмотре гемангиома влагалища имеет вид красного, пурпурного или синюшного пятна, возвышающегося над слизистой. Отмечается местная отечность слизистой, разрыхление покровного эпителия, нагрубание складок. При кольпоскопии обращает внимание наличие обширной сети анастомозирующих, на некоторых участках – варикозно измененных сосудов.
Непрогрессирующие, неизъязвляющиеся, не нарушающие овариально-менструальный цикл сосудистые опухоли влагалища могут быть оставлены под наблюдение. При прогрессирующей клинике гемангиомы влагалища могут быть удалены хирургически, методами криотерапии, электрокоагуляции, путем склеротерапии.
Несмотря на то, что озлокачествление неудаленных доброкачественных опухолей влагалища происходит нечасто, оптимальной тактикой в их отношении является радикальное иссечение в пределах границ неизмененных тканей. Рецидивы после удаления опухолей влагалища возникают редко.
Наличие опухоли влагалища является отягощающим фактором течения беременности, поскольку может препятствовать нормальным родам, провоцировать дискоординированную родовую деятельность, кровотечение. Ведение беременности у женщин с доброкачественной опухолью влагалища требует динамического отслеживания состояния новообразования и заблаговременного выбора способа родоразрешения.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gynaecology/vaginal-tumor