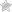Передний увеит или иридоциклит – это воспалительное комбинированное поражение, которое затрагивает цилиарное тело и радужку (радужную оболочку) глаза. Во время острого иридоциклита отмечается снижение остроты зрения, боль и покраснение в глазу, отечность, изменение цвета радужки, слезотечение, образование преципитатов и гипопиона, деформация и сужение зрачка.
Диагностирование иридоциклита включает в себя пальпацию, осмотр, проверку остроты зрения, УЗИ и биометрию глаза, проведение иммунологических и клинико-лабораторных исследований, измерение внутриглазного давления.
Консервативная терапия иридоциклита основана на противовирусном, антибактериальном и противовоспалительном лечении, назначении дезинтоксикационных, гормональных, антигистаминных средств, витаминов, имуномодуляторов, мидриатиков.
Иридоциклит: общее описание болезни
Иридоциклит, кератоувеит, циклит, ирит в офтальмологии относятся к так называемым передним увеитам – воспалительным процессам глазной сосудистой оболочки. Из-за тесного функционального и анатомического взаимодействия ресничного (цилиарного) тела и радужки, процесс воспаления, который начался в одной из данных частей глазной сосудистой оболочки, довольно быстро переходит на другую и протекает в виде иридоциклита.
Иридоциклит может быть определен у людей в любом возрасте, но чаще всего у людей 25-45 лет.
По течению болезни отличают:
- хронический;
- острый иридоциклит.
По прохождению воспалительных изменений:
- экссудативный;
- серозный;
- геморрагический;
- фибринозно-пластический.
По происхождению:
- инфекционно-аллергический;
- инфекционный;
- посттравматический;
- аллергический неинфекционный;
- вызванный синдромными и системными болезнями;
- неопределенной этиологии.
Длительность хронического иридоциклита составляет несколько месяцев, острого – 4-5 недель. При этом рецидивы и заболевание чаще всего появляются в холодное время года.
Иридоциклит: причины возникновения
Также иридоциклит вызывают перенесенные протозойные, бактериальные или вирусные заболевания (корь, грипп, стрептококковая и стафилококковая инфекция, ВПГ, гонорея, туберкулез, малярия, токсоплазмоз, хламидиоз и т.д.), а также находящиеся очаги хронической инфекции в носоглотке и полости рта (тонзиллит, синусит).
Причиной появления иридоциклита могут быть системные болезни непонятной этиологии (болезнь Фогта-Коянаги-Харады, синдром Бехчета, саркоидоз), обменные нарушения (диабет, подагра), ревматоидные состояния (болезнь Стилла, ревматизм, синдромы Шегрена и Рейтера, болезнь Бехтерева, аутоиммунный тиреоидит). Распространенность иридоциклита у людей с инфекционными и ревматическими заболеваниями составляет приблизительно 45% от общих случаев.
Появлению иридоциклита способствуют развитая глазная сосудистая сеть и высокая восприимчивость ресничного тела и радужки к ЦИК и антигенам, которые попадают из неинфекционных источников сенсибилизации или внеглазных очагов инфекции.
Во время развития иридоциклита, кроме поражения непосредственно сосудистой глазной оболочки бактериями либо их токсинами, начинается ее иммунологическое нарушение с вовлечением медиаторов воспаления. Воспалительный процесс сопровождается дисферментозом, васкулопатиями, явлениями иммунного цитолиза, нарушениями микроциркуляции с дальнейшей дистрофией и рубцеванием.
Также большое значение в причине появления иридоциклита имеют провоцирующие факторы — стрессовые ситуации, иммунные и эндокринные расстройства, чрезмерная физическая нагрузка, переохлаждение.
Иридоциклит: симптомы заболевания
Особенности течения и степень выраженности иридоциклита будут зависеть от иммунного статуса и генотипа организма, степени проницаемости гематоофтальмического барьера, этиологии и продолжительности действия антигена.
При иридоциклите, как правило, отмечается одностороннее заражение глаз.
Первыми симптомами острого заболевания являются боль в глазу и общее покраснение, с характерным существенным усилением болевых симптомов во время надавливания на глазное яблоко.
У пациентов с иридоциклитом появляется слезотечение, светобоязнь, перед глазами появление «тумана», незначительное (в районе 2-3 строчек) ухудшение остроты зрения.
Прохождению заболевания свойственно значительное снижение четкости изображения и изменение цвета воспаленной оболочки радужки (ржаво-красный или зеленоватый). Вероятно, проявление перикорнеальной инъекции сосудов глазного яблока, выраженного умеренного роговичного синдрома.
В глазной передней камере может отмечаться гнойный, фибринозный или серозный экссудат. Во время оседания на дне передней камеры глаза гнойного экссудата появляется гипопион в форме желто-зеленой или серой полоски.
Во время разрыва сосуда выявляется скопление крови в передней камере — гифема.
Процесс воспаления в ресничном отделе при оседании на волокнах стекловидного тела и поверхности хрусталика экссудата может приводить к снижению остроты зрения и его помутнению.
При иридоциклите на задней поверхности роговицы из экссудата и точечных отложений клеток проявляются серовато-белые преципитаты, при их рассасывании продолжительное время отмечаются пигментные глыбы. При наличии экссудата отечность тканей радужки и ее плотный контакт с передней капсулой хрусталика приводит к образованию синехий (задних спаек), которые вызывают миоз (необратимое сужение), ухудшение реакции зрачка на свет и его деформацию. При сращении передней части хрусталика и радужки на всем протяжении появляется круговая спайка. Синехии создают риск появления слепоты при неблагоприятном прохождении иридоциклита из-за полного заращения зрачка.
При иридоциклите внутриглазное давление зачастую бывает меньше нормы из-за угнетения в передней камере секреции влаги. В некоторых случаях при сращении хрусталика со зрачковым краем радужки или остро развивающимся иридоциклите с выраженной экссудацией, отмечается увеличение внутриглазного давления.
Разные виды иридоциклита отличаются своими особенностями клинического проявления симптомов:
- Туберкулезный иридоциклит проходит со слабовыраженными симптомами, характеризуется наличием на радужке желтоватых бугорков (туберкул), крупных «сальных преципитатов», образованием задних мощных стромальных синехий, опалесцированием влаги передней камеры, полным заращением зрачка или затуманиваем зрения.
- Вирусные иридоциклиты отличаются повышенным внутриглазным давлением, образованием светлых преципитатов и серозно-фибринозного или серозного экссудата, а также торпидным течением.
- При болезни Рейтера иридоциклит, который обусловлен хламидийной инфекцией, сопровождается поражением суставов, уретритом и конъюнктивитом с незначительными появлениями воспаления сосудистой оболочки.
- При травматическом иридоциклите может появиться симпатическая офтальмия (симпатическое воспаление здорового глаза).
- Аутоиммунный иридоциклит на фоне обострений основного заболевания характеризуется тяжелым рецидивирующим течением с частым появлением осложнений (вторичной глаукомы, катаракты, атрофии глазного яблока, склерита, кератита). Любой рецидив проходит тяжелей предыдущего и зачастую приводит к полной потере зрения.
Диагностирование заболевания
Диагноз иридоциклита определяется по данным комплексного исследования: рентгенологического, лабораторно-диагностического, офтальмологического, осмотра пациента более узкими специалистами.
Врачом-офтальмологом изначально производится сбор анамнестических данных, пальпация, наружный осмотр глазного яблока.
Для уточнения диагноза проводят измерение внутриглазного давления с помощью бесконтактной или контактной тонометрии, проверку остроты зрения, УЗИ глаза с двухмерным или одномерным изображением глазного яблока, биомикроскопию глаза, которая выявляет поражение глазных структур. При иридоциклите процедура офтальмоскопии зачастую осложнена из-за измененных и воспаленных передних глазных отделов.
Для определения этиологии заболевания назначают биохимический и общий анализы мочи и крови, ревмопробы для определения системных болезней, коагулограмму, ИФА и ПЦР-диагностику возбудителя воспаления (в том числе туберкулеза, сифилиса, хламидиоза, герпеса и т.д.), аллергопробы (общие и местные реакции на введение аллергенов стафилококка, стрептококка, специфических антигенов: токсоплазмина, туберкулина и т.д.).
С учетом особенности клинической симптоматики заболевания требуется обследование и консультация у фтизиатра, ревматолога, оториноларинголога, стоматолога, дерматовенеролога, аллерголога. Вероятно выполнение рентгенографии придаточных носовых пазух и легких.
Производят дифференциальную диагностику иридоциклита и иных заболеваний, которые сопровождаются покраснением и отечностью глаз, таких как острый приступ первичной глаукомы, кератит, острый конъюнктивит.
Иридоциклит: лечение заболевания
Лечение этой болезни обязано быть своевременным и направленным по возможности на удаление причины его появления.
Консервативное лечение сориентировано на снижение риска появления осложнений, профилактику появления задних синехий и включает плановую терапию и меры неотложной помощи. В первые часы заболевания назначается прием антигистаминных средств, закапывание в глаз препаратов кортикостероидов, НПВС, увеличивающих зрачок (мидриатиков).
Плановое лечение производится в условиях стационара, в его основе находится общая и местная противовирусная, антибактериальная или антисептическая терапия, введение гормональных и нестероидных противовоспалительных средств (в виде субконьюнктивальных, парабульбарных внутривенных или внутримышечных инъекций, а также глазных капель). Кортикостероиды чаще всего применяются в лечении аутоиммунного и токсико-аллергического генеза иридоциклита.
При иридоциклите производятся инстилляции растворов мидриатиков, которые предотвращают сращение хрусталика с радужкой, дезинтоксикационное лечение (при ярко выраженном воспалении – гемосорбция, плазмаферез).
При лечении назначают поливитамины, местно-протеолитические ферменты для рассасывания спаек, преципитатов и экссудата, антигистаминные препараты, иммуносупрессоры или иммуностимуляторы (с учетом основной болезни).
Зачастую используются физиотерапевтические мероприятия: лазерная терапия, магнитотерапия, электрофорез.
Иридоциклит сифилитической, туберкулезной, ревматической, токсоплазмозной этиологии нуждается в проведении специфического лечения под присмотром соответствующих врачей.
Хирургическое вмешательство производится в случае появления вторичной глаукомы, при необходимости разделения спаек (разделение задних и передних синехий радужки). При тяжелом осложнении гнойного иридоциклита с лизисом содержимого глаза и оболочек рекомендовано хирургическое удаление первого (эвисцерация глаза, энуклеация).
Профилактика заболевания и прогноз
Иридоциклит иногда переходит в хроническую стадию с упорным ухудшением зрения. В невылеченных или запущенных стадиях появляются тяжелые осложнения, которые угрожают зрению и существованию глазного яблока: заращение или сращение зрачка, хориоретинит, катаракта, вторичная глаукома, абсцесс стекловидного тела, отслойка сетчатки или деформация стекловидного тела, атрофия или субатрофия глазного яблока, панофтальмит и эндофтальмит.
Профилактика заболевания состоит санации в организме очагов хронической инфекции и в своевременном лечении основной болезни. Профилактические регулярные осмотры основных специалистов смогут помочь вам сохранить высокое качество жизни и ваше здоровье.
Источник: https://glaz.guru/zabolevaniya/chto-eto-takoe-glaznoe-zabolevanie-iridociklit.html
Иридоциклит
Иридоциклит (передний увеит) – сочетанное воспалительное поражение, затрагивающие радужную оболочку (радужку) и цилиарное тело глаза. При остром иридоциклите наблюдается отек, покраснение и боль в глазу, слезотечение, изменение цвета радужки, сужение и деформация зрачка, образование гипопиона, преципитатов, снижение остроты зрения. Диагностика иридоциклита включает осмотр, пальпацию, биометрию и УЗИ глаза, проверку остроты зрения, измерение внутриглазного давления, проведение клинико-лабораторных, иммунологических исследований. Консервативное лечение иридоциклита основано на противовоспалительной, антибактериальной и противовирусной терапии, назначении антигистаминных, гормональных, дезинтоксикационных препаратов, мидриатиков, имуномодуляторов, витаминов.
Иридоциклит, ирит, циклит, кератоувеит относятся в офтальмологии к так называемым передним увеитам – воспалениям сосудистой оболочки глаза.
Ввиду тесного анатомического и функционального взаимодействия радужки и цилиарного (ресничного) тела, воспалительный процесс, начавшись в одной из этих частей сосудистой оболочки глаза, очень быстро распространяется на другую и протекает в форме иридоциклита.
Иридоциклит диагностируется у лиц любого возраста, но чаще у пациентов от 20 до 40 лет.
По течению заболевания различают острый и хронический иридоциклит; по характеру воспалительных изменений — серозный, экссудативный, фибринозно-пластический и геморрагический; по этиологии – инфекционный, инфекционно-аллергический, аллергический неинфекционный, посттравматический, неясной этиологии, а также вызванный системными и синдромными заболеваниями. Продолжительность острого иридоциклита составляет 3-6 недель, хронического – несколько месяцев; заболевание и рецидивы, как правило, возникают в холодное время года.
Причины иридоциклита
Причины, вызывающие иридоциклит, многообразны, могут носить эндогенный или экзогенный характер. Часто иридоциклит развивается вследствие травматического повреждения глаза (ранения, контузии, офтальмологических операций), воспаления радужки (кератита).
Иридоциклит могут вызывать перенесенные вирусные, бактериальные или протозойные заболевания (грипп, корь, ВПГ, стафилококковая и стрептококковая инфекция, туберкулез, гонорея, хламидиоз, токсоплазмоз, малярия и др.
), а также имеющиеся очаги хронической инфекции в носоглотке и ротовой полости (синусит, тонзиллит).
Причиной иридоциклита могут быть ревматоидные состояния (ревматизм, болезнь Стилла, аутоиммунный тиреоидит, болезнь Бехтерева, синдромы Рейтера и Шегрена), обменные нарушения (подагра, диабет), системные заболевания неизвестной этиологии (саркоидоз, болезнь Бехчета, синдром Фогта-Коянаги-Харады). Распространенность иридоциклита среди пациентов с ревматическими и инфекционными заболеваниями составляет около 40% случаев.
Возникновению иридоциклита способствуют развитая сосудистая сеть глаза и повышенная восприимчивость радужки и ресничного тела к антигенам и ЦИК, попадающим из внеглазных очагов инфекции или неинфекционных источников сенсибилизации.
Геморрой в 79% случаев убивает пациента
При развитии иридоциклита, помимо непосредственного поражения сосудистой оболочки глаза микробами или их токсинами, происходит ее иммунологическое повреждение с участием медиаторов воспаления. Воспаление сопровождается явлениями иммунного цитолиза, васкулопатиями, дисферментозом, нарушениями микроциркуляции с последующим рубцеванием и дистрофией.
Немаловажное значение в развитии иридоциклита принадлежит провоцирующим факторам — эндокринным и иммунным расстройствам, стрессовым ситуациям, переохлаждению, чрезмерной физической нагрузке.
Симптомы иридоциклита
Степень выраженности и особенности течения иридоциклита зависят от природы и длительности воздействия антигена, уровня проницаемости гематоофтальмического барьера, генотипа и иммунного статуса организма. При иридоциклите обычно наблюдается одностороннее поражение глаз.
Первыми признаками острого иридоциклита являются общее покраснение и боль в глазу, с характерным значительным усилением болевых ощущений при надавливании на глазное яблоко.
У больных с иридоциклитом возникает светобоязнь, слезотечение, незначительное (в пределах 2-3 строчек) снижение остроты зрения, появление перед глазами «тумана».
Течению иридоциклита свойственно заметное изменение цвета воспаленной радужной оболочки (зеленоватый или ржаво-красный) и снижение четкости ее рисунка. Возможно появление умеренно выраженного роговичного синдрома, перикорнеальной инъекции сосудов глазного яблока.
В передней камере глаза может обнаруживаться серозный, фибринозный или гнойный экссудат.
При оседании гнойного экссудата на дне передней камеры глаза образуется гипопион в виде серой или желто-зеленой полоски; при разрыве сосуда в передней камере выявляется скопление крови — гифема.
Воспалительный процесс в ресничном теле при оседании экссудата на поверхности хрусталика и волокнах стекловидного тела может привести их помутнению и к снижению остроты зрения.
На задней поверхности роговицы при иридоциклите появляются серовато-белые преципитаты из точечных отложений клеток и экссудата, при рассасывании которых долго отмечаются пигментные глыбки.
Отек тканей радужки и ее тесный контакт с передней капсулой хрусталика при наличии экссудата приводит к формированию задних спаек (синехий), вызывающих необратимое сужение (миоз) и деформацию зрачка, ухудшению его реакции на свет.
При сращении радужки и передней поверхности хрусталика на всем протяжении образуется круговая спайка. При неблагоприятном течении иридоциклита синехии создают риск развития слепоты из-за полного заращения зрачка.
Часто внутриглазное давление при иридоциклите бывает ниже нормы за счет угнетения секреции влаги передней камеры. Иногда, при остро начинающемся иридоциклите с выраженной экссудацией или сращении зрачкового края радужки с хрусталиком, наблюдается повышение внутриглазного давления.
Различным видам иридоциклита свойственны свои особенности клинической картины. Вирусные иридоциклиты характеризуются торпидным течением, образованием серозного или серозно-фибринозного экссудата и светлых преципитатов, повышенным внутриглазным давлением.
Туберкулезный иридоциклит протекает со слабовыраженной симптоматикой, проявляется наличием крупных «сальных преципитатов», желтоватых туберкул (бугорков) на радужке, опалесцированием влаги передней камеры, образованием мощных задних стромальных синехий, затуманиваем зрения или полным заращением зрачка.
Аутоиммунному иридоциклиту присуще тяжелое рецидивирующее течение на фоне обострений основного заболевания с частым развитием осложнений (катаракты, вторичной глаукомы, кератита, склерита, атрофии глазного яблока). Каждый рецидив протекает тяжелее предыдущего и часто приводит к слепоте.
При травматическом иридоциклите может развиться симпатическое воспаление здорового глаза (симпатическая офтальмия). Иридоциклит при синдроме Рейтера, обусловленный хламидийной инфекцией, сопровождается конъюнктивитом, уретритом и поражением суставов с незначительными проявлениями воспаления сосудистой оболочки.
Диагностика иридоциклита
Диагноз иридоциклита устанавливают по результатам комплексного обследования: офтальмологического, лабораторно-диагностического, рентгенологического, консультирования больного узкими специалистами.
Первоначально врачом-офтальмологом проводится наружный осмотр глазного яблока, пальпация, сбор анамнестических данных.
Для уточнения диагноза иридоциклита выполняют проверку остроты зрения, измерение внутриглазного давления методом контактной или бесконтактной тонометрии, биомикроскопию глаза, выявляющую поражение глазных структур, УЗИ глаза с одномерным или двухмерным изображением глазного яблока. Процедура офтальмоскопии при иридоциклите часто затруднена из-за воспалительно измененных передних отделов глаза.
Для выяснения этиологии иридоциклита назначают общий и биохимический анализы крови и мочи, коагулограмму, ревмопробы для выявления системных заболеваний, аллергопробы (местные и общие реакции на введение аллергенов стрептококка, стафилококка, специфических антигенов: туберкулина, токсоплазмина и др.), ПЦР и ИФА-диагностику возбудителя воспаления (в т. ч. сифилиса, туберкулеза, герпеса, хламидиоза и т. д.).
Для оценки иммунного статуса выполняют исследование уровня сывороточных иммуноглобулинов в крови IgM, IgG, IgA , а также их содержание в слезной жидкости.
В зависимости от особенностей клинической картины иридоциклита необходима консультация и обследование у ревматолога, фтизиатра, стоматолога, оториноларинголога, аллерголога, дерматовенеролога. Возможно проведение рентгенографии легких и придаточных пазух носа.
Осуществляют дифференциальную диагностику иридоциклита и других заболеваний, сопровождающихся отеком и покраснением глаз, таких как острый конъюнктивит, кератит, острый приступ первичной глаукомы.
Лечение иридоциклита
Лечение иридоциклита должно быть своевременным и по возможности направленным на устранение причины его возникновения.
Консервативное лечение иридоциклита ориентировано на профилактику образования задних синехий, снижение риска развития осложнений и включает меры неотложной помощи и плановую терапию. В первые часы заболевания показано закапывание в глаз средств, расширяющих зрачок (мидриатиков), НПВС, кортикостероидов, прием антигистаминных препаратов.
Плановое лечение иридоциклита проводится в условиях стационара, его основу составляет местная и общая антисептическая, антибактериальная или противовирусная терапия, введение противовоспалительных нестероидных и гормональных препаратов (в виде глазных капель, парабульбарных, субконьюнктивальных, внутримышечных или внутривенных инъекций. Кортикостероиды широко используются в лечении иридоциклита токсико-аллергического и аутоиммунного генеза.
При иридоциклите проводится дезинтоксикационная терапия (при выраженном воспалении — плазмаферез, гемосорбция), инстилляции растворов мидриатиков, предотвращающих сращение радужки с хрусталиком.
Назначают антигистаминные средства, поливитамины, иммуностимуляторы или иммуносупрессоры (в зависимости от основного заболевания), местно-протеолитические ферменты для рассасывания экссудата, преципитатов и спаек.
Часто при иридоциклите применяются физиотерапевтические процедуры: электрофорез, магнитотерапия, лазерная терапия.
Иридоциклит туберкулезной, сифилитической, токсоплазмозной, ревматической этиологии требует проведения специфической терапии под контролем соответствующих специалистов.
Хирургические лечение иридоциклита проводится при необходимости разделения спаек или (рассечение передних и задних синехий радужки), в случае развития вторичной глаукомы. В случае тяжелого осложнения гнойного иридоциклита с лизисом оболочек и содержимого глаза показано хирургическое удаление последнего (энуклеация, эвисцерация глаза).
Прогноз и профилактика иридоциклита
Прогноз иридоциклита при своевременном, адекватном и тщательно проведенном лечении – довольно благоприятный.
Полное выздоровление после лечения острого иридоциклита отмечается примерно в 15—20% случаев, в 45—50% случаев — заболевание принимает подострое рецидивирующее течение с более стертыми рецидивами, которые часто совпадают с обострениями основного заболевания (ревматизма, подагры).
Иридоциклит может переходить в хроническую форму с упорным снижением зрения.
В запущенных и нелеченных случаях иридоциклита развиваются опасные осложнения, угрожающие зрению и существованию глаза: хориоретинит, сращение и заращение зрачка, вторичная глаукома, катаракта, деформация стекловидного тела и отслойка сетчатки, абсцесс стекловидного тела, эндофтальмит и панофтальмит, субатрофия и атрофия глазного яблока.
Профилактика иридоциклита заключается в своевременном лечении основного заболевания, санации очагов хронической инфекции в организме.
Источник: https://illnessnews.ru/iridociklit/
Иридоциклит: виды, причины, симптомы, диагностика, лечение
Второе название иридоциклита – передний увеит. Данный термин состоит из двух частей. Увеит – это широкое определение, обозначающее воспалительный процесс в сосудистой оболочке глаза.
К переднему отделу сосудистого тракта глаза относится радужка и цилиарное тело, поражение которых и наблюдается при иридоциклите.
К слову, задним увеитом называют воспаление заднего отдела сосудистой оболочки, которая выстилает глазное яблоко изнутри.
Причины
Иридоциклит глаза практически всегда развивается на фоне другого заболевания. Порой он является первым признаком серьезных аутоиммунных, обменных, эндокринных нарушений.
Известно много случаев, когда человек приходил к офтальмологу с увеитом, а позже у него диагностировали тяжелые системные заболевания.
Таким образом, развитие увеита является тревожным звоночком, сигнализирующим о проблемах со здоровьем.
В зависимости от происхождения передний увеит бывает экзогенным и эндогенным. Первый развивается вследствие занесения инфекции из внешней среды. Эндогенные иридоциклиты возникают у людей с хроническими инфекциями, аутоиммунными заболеваниями, обменными расстройствами и патологиями эндокринной системы.
Внутренние факторы
Толчком к развитию эндогенного увеита служит проникновение вредных микробов в радужку и цилиарное тело. Патогенные микроорганизмы попадают туда с током крови и вызывают развитие воспалительного процесса. Помимо этого, воспаление может возникать под воздействием аутоантител или иммунных комплексов, которые циркулируют в крови людей с аутоиммунными заболеваниями.
Причины возникновения эндогенного иридоциклита:
- перенесенные бактериальные, вирусные, протозойные инфекции — сифилис, хламидиоз, токсоплазмоз, гонорея, грипп, корь;
- наличие очагов хронической инфекции в организме — хронические тонзиллиты, синуситы, отиты, гаймориты;
- ревматические заболевания — ревматоидный артрит, болезнь Бехтерева, ревматизм, синдромы Шегрена и Рейтера;
- нарушения обмена веществ и некоторые системные болезни с неустановленной этиологией — сахарный диабет, подагра, аутоиммунный тиреоидит, саркоидоз, болезнь Бехчета.
Развитию переднего увеита способствует целый ряд провоцирующих факторов. Патологии особенно сильно подвержены люди с ослабленным иммунитетом и нарушением работы эндокринной системы. Негативное влияние также оказывают частые стрессовые ситуации, переохлаждения, тяжелые физические нагрузки.
Внешние факторы
Воспаление радужки и цилиарного тела может быть следствием микробной контаминации при травмах, операциях, инфекционных поражениях переднего отрезка глаза. В этом случае патогенные микроорганизмы попадают в сосудистую оболочку контактным путем и вызывают воспалительный процесс.
Наиболее частые причины экзогенного иридоциклита:
Отметим, что послеоперационный иридоциклит может иметь реактивный характер. Такой увеит развивается вовсе не из-за занесения инфекции. Причиной его развития служит чрезмерно активная реакция глаза на хирургическое вмешательство.
Классификация
В зависимости от выраженности воспалительного процесса выделяют острый и хронический иридоциклит. Оба вида заболевания чаще всего поражают один глаз, гораздо реже процесс имеет двухсторонний характер. Передний увеит может встречаться в любом возрасте, однако чаще всего его выявляют у людей 32–45 лет.
Острый иридоциклит возникает спонтанно, после травм, операций или перенесенных инфекций. Он имеет ярко выраженную клиническую картину и легко диагностируется.
При своевременном обращении к врачу болезнь хорошо поддается лечению и через 3–4 недели проходит без каких-либо последствий.
Отказ от медицинской помощи или неадекватная терапия зачастую приводят к тяжелым осложнениям и хронизации воспалительного процесса.
Для хронического иридоциклита характерно длительное малосимптомное течение. Типичные симптомы болезни появляются у человека лишь в период обострения. После курса лечения у больного наступает ремиссия, однако вскоре патология вновь дает о себе знать. Обострения могут случаться 2–3 раза в год.
Виды иридоциклита по характеру воспаления
| Серозный | Характеризуется скоплением в камерах глаза серозной жидкости. На роговице обычно образуются небольшие преципитаты. Патология часто приводит к повышению внутриглазного давления | Наиболее благоприятная форма иридоциклита, которая имеет сравнительно легкое течение. Встречается редко |
| Экссудативный | Сопровождается появлением больших преципитатов на роговице и образованием спаек между радужкой и передней капсулой хрусталика. В передней камере глаза при этом скапливается гной. Он может оседать, образуя гипопион. Последний имеет вид желтой полоски или полумесяца, расположенного по нижнему краю радужки | Протекает тяжело и часто приводит к заращению зрачка и бомбажу радужки. При отсутствии лечения приводит к резкому повышению внутриглазного давления и развитию тяжелых осложнений. Адекватная терапия помогает справиться с болезнью за 3–4 недели |
| Фибринозно-пластический иридоциклит | Приводит к появлению фиброзного экссудата в передней камере глазного яблока с его последующей организацией. Беловато-серые нити фибрина хорошо видны при осмотре в щелевой лампе | Имеет наиболее тяжелое и неблагоприятное течение. Среди всех увеитов является наиболее частой причиной необратимого заращения зрачка и полной слепоты |
| Геморрагический | Проявляется скоплением крови, то есть образованием гифемы. Причиной этого явления чаще всего служит повреждение сосудов, кровоснабжающих радужку и цилиарное тело. Геморрагический иридоциклит зачастую имеет вирусную природу | Требует длительного лечения и применения рассасывающих препаратов. При адекватной терапии может полностью излечиваться |
По механизму развития иридоциклит бывает инфекционным, аллергическим, посттравматическим, послеоперационным, инфекционно-аллергическим. В ряде случаев врачам не удается установить природу заболевания. В этом случае речь идет об идиопатическом переднем увеите.
Симптомы
Выраженность клинической картины заболевания зависит от множества факторов: причины развития патологии, вирулентности возбудителя, состояния иммунитета человека и активности воспалительного процесса. В одним случаях передний увеит протекает практически бессимптомно, в других – приносит человеку массу страданий.
Классические симптомы проявления иридоциклита:
- боль и дискомфорт;
- покраснение глаза;
- слезотечение;
- непереносимость яркого света;
- появление тумана перед глазами;
- снижение остроты зрения;
- появление в передней камере желтого или красного выпота;
- изменение цвета радужной оболочки;
- головная боль.
Снижение остроты зрения при иридоциклите обусловлено отеком роговой оболочки и оседанием на ее внутренней поверхности преципитатов. Помимо этого во внутриглазной жидкости могут появляться клеточные элементы, вызывающие ее опалесценцию (симптом Тиндаля).
Все это приводит к нарушению прозрачности оптических сред глаза и появлению тумана перед глазами. Адекватное лечение помогает убрать неприятные симптомы и вернуть человеку хорошее зрение.
Какой врач занимается лечением иридоциклита?
Диагностику и лечение иридоциклита проводит врач-офтальмолог совместно с другими узкими специалистами.
При необходимости он направляет больного на консультацию к инфекционисту, дерматовенерологу, ревматологу, фтизиатру, эндокринологу, невропатологу или ЛОР-врачу. Если те выявляют у пациента сопутствующее заболевание, то назначают нужное лечение.
Диагностика
Заподозрить заболевание врач может уже после беседы и осмотра пациента. В пользу иридоциклита также говорит снижение остроты зрения, которое не поддается оптической коррекции плюсовыми и минусовыми линзами. Для подтверждения диагноза офтальмологу требуется провести осмотр глаз в щелевой лампе.
Офтальмоскопические признаки переднего увеита:
- Отек роговицы и появление преципитатов на ее внутренней поверхности. Преципитаты могут иметь разные размеры и цвет. Как правило, они располагаются в нижнем отделе роговой оболочки и имеют вид треугольника, расположенного основанием книзу. При тяжелом течении болезни преципитаты покрывают всю роговицу.
- Перикорнеальная инъекция сосудов. Имеет вид красновато-синего ободка вокруг лимба. Возникает в ответ на воспалительный процесс в радужке и цилиарном теле.
- Изменение цвета радужной оболочки. Наблюдается не всегда. В некоторых случаях радужка может принимать характерный ржавый оттенок.
- Задние синехии. Имеют вид тяжей, соединяющих радужную оболочку с передней капсулой хрусталика. В тяжелых случаях вызывают полное заращение зрачка, которое можно заметить при осмотре.
- Неподвижность зрачка и отсутствие его реакции на свет. Обычно является следствием образования синехий. При отсутствии своевременного лечения может приводить к бомбажу радужки.
- Скопление гноя или крови в передней камере глаза. Появляется не всегда. Говорит о тяжелом течении заболевания.
Внутриглазное давление (ВГД) при иридоциклите может быть нормальным или повышенным. Подъем ВГД может быть обусловлен скоплением в передней камере серозной жидкости, экссудата или крови. В некоторых случаях внутриглазное давление повышается из-за заращения зрачка и бомбажа радужки. Это явление крайне опасно и требует немедленно медицинской помощи. Подробнее про глаукому →
Лечение
Лечение иридоциклита проводят с помощью разных групп препаратов. Схему терапии составляют в индивидуальном порядке, учитывая причину болезни и ее возбудителя. К примеру, для борьбы с бактериальными увеитами используют антибиотики, при вирусном воспалении – противовирусные средства.
Лекарства, которые используют для борьбы с иридоциклитами
| Мидриатики |
|
Применяются для профилактики образования задних синехий и борьбы с ними. При необходимости мидриатики могут использовать по очереди с миотиками для проведения так называемой гимнастики радужки. Используются в виде капель или субконъюнктивальных инъекций |
| Антибиотики |
|
Назначаются при иридоциклитах бактериальной этиологии для борьбы с инфекцией. Также показаны при развитии гипопиона у больных с увеитами любой природы. Антибактериальные средства могут применять местно (капли, мази, уколы) или системно (таблетки, инъекции) |
| Противовирусные средства |
|
Оказывают противовирусное и иммуномодулирующее действие, тем самым уничтожая инфекцию, вызвавшую воспаление. Врачи назначают данные средства в каплях или таблетках, реже – в виде инъекций |
| НПВС | Оказывают противовоспалительный и обезболивающий эффекты. Используются в форме глазных капель | |
| Стероидные гормоны |
|
Обладают мощным противовоспалительным действием. Вводятся парабульбарно или субконъюнктивально. Также могут назначаться в виде глазных капель или мази |
| Протеолитические ферменты | Необходимы в лечении острого иридоциклита, осложнившегося образованием спаек, гипопиона или гифемы. Препараты данной группы отлично помогают разорвать задние синехии. Протеолитические ферменты вводят субконъюнктивально |
Больных с иридоциклитами в обязательном порядке госпитализируют в офтальмологический стационар. Там их тщательно обследуют и лечат. Как правило, пациенты находятся в больнице 7–12 дней. После выписки их ставят на диспансерный учет. Это значит, что больным потребуется посещать офтальмолога по месту жительства.
Профилактика
Снизить риск развития иридоциклита можно путем укрепления иммунитета и своевременного лечения системных заболеваний. Также важна санация очагов хронической инфекции в организме (удаление воспаленных миндалин, пломбирование кариозных зубов, лечение хронических синуситов, отитов, гайморитов).
При первых же признаках воспаления глаза необходимо сразу же обращаться к офтальмологу. Ранняя диагностика и лечение острого воспаления значительно снижает риск хронизации болезни.
Как показывает практика, примерно в 20% случаев острый передний увеит удается излечить полностью. Однако часто он приобретает хроническое рецидивирующее течение и беспокоит человека на протяжении всей его жизни.
Иридоциклитом называют острое или хроническое воспаление радужки и цилиарного тела глаза. Болезнь может развиваться под действием внешних или внутренних провоцирующих факторов.
Передним увеитом чаще всего страдают люди с хроническими инфекциями, ревматическими заболеваниями и обменными нарушениями.
Спровоцировать развитие патологии могут травмы, операции, перенесенные острые вирусные инфекции.
Для диагностики заболевания опытному офтальмологу достаточно провести осмотр глаза в свете щелевой лампы. С целью уточнения причины иридоциклита больному могут назначать дополнительные обследования и консультации других специалистов. Лечат патологию с помощью мидриатиков, антибиотиков, противовирусных средств, стероидных гормонов и протеолитических ферментов.
Алина Лопушняк, офтальмолог,
специально для Okulist.pro
Источник: https://okulist.pro/bolezni-glaz/iridociklit.html
Иридоциклит: симптомы, диагностика и лечение. Клиники. Консультация офтальмолога
Сосудистую оболочку глаз составляют радужная оболочка, цилиарное (ресничное) тело и собственно сосудистая оболочка. Увеит является воспалением сосудистой оболочки глаза. Увеит может быть передним и задним. Передний увеит, или иридоциклит, является воспалением радужной оболочки и цилиарного тела, задний – воспалением собственно сосудистой оболочки.
В редких случаях отмечается ирит и циклит, являющиеся изолированными воспалениями радужки и ресничного тела соответственно. Тесная анатомическая связь и общность кровоснабжения обуславливают вовлечение в патологический процесс одновременно радужки и ресничного тела.
Иридоциклит (передний увеит) является сочетанным воспалением радужной оболочки и цилиарного (ресничного) тела глаза. Заболевание может возникать у пациентов любого возраста, однако чаще всего поражает молодую возрастную категорию (до 40 лет).
Причины развития иридоциклита
Развитие иридоциклита наиболее часто обусловлено наличием общих заболеваний организма:
- хроническая инфекция в придаточных пазухах носа, зубах, носоглотке, челюсти (прикорневая киста);
- инфекционные заболевания бактериальной природы (бруцеллез, туберкулез, лептоспироз);
- инфекционные заболевания вирусного происхождения (грипп, герпес, корь);
- протозойные инфекции (токсоплазмоз, малярия);
- инфекционные заболевания грибковой этиологии.
Такую форму иридоциклита называют эндогенной.
Нередко развитие иридоциклита обуславливается различными системными заболеваниями (ревматизмом, юношеским ревматоидным артритом, подагрой, анкилозирующим спондилоартритом, саркоидозом).
Развитие экзогенных иридоциклитов связывают с воспалительными заболеваниями роговой оболочки и склеры, а также проникающими повреждениями глазных яблок, оперативных вмешательств.
Факторы, которые могут спровоцировать возникновение иридоциклита, заключаются в переохлаждении, чрезмерных физических нагрузках, стрессах, эндокринных нарушениях.
Классификация иридоциклитов
В зависимости от этиологии выделяют следующие виды иридоциклитов:
- инфекционные и инфекционно-аллергические;
- неинфекционные аллергические;
- обусловленные системными и синдромными заболеваниями;
- посттравматические (в том числе послеоперационные);
- иридоциклиты, обусловленные другими патологиями организма;
- иридоциклиты неясной этиологии.
В соответствии с течением заболевания иридоциклит может быть острым, подострым, хроническим рецидивирующим.
Характер воспалительного процесса определяет серозную, экссудативную, фибринозно-пластическую и геморрагическую форму иридоциклита.
Симптомы и диагностика иридоциклита
Иридоциклит, как правило, носит односторонний характер.
Основные жалобы пациентов заключаются в покраснении глаза, появлении сильной боли в пораженном глазу, области виска, слезотечении, светобоязни, незначительном ухудшении зрения.
При пальпации отмечается болезненность глаза. Объективный признак заболевания состоит в покраснении глазного яблока, обусловленном расширением сосудов, окружающих лимб (перикорнеальной инъекции).
Сама по себе роговая оболочка прозрачная, однако на её задней поверхности наблюдается наличие преципитатов, имеющих различные размеры и цвет, они являются скоплением клеток, которые сопровождают воспалительный процесс.
Влага передней камеры непрозрачная с присутствием клеток крови и экссудата (серозного, гнойного или фибринозного). Оседание гнойного экссудата на дно передней камеры приводит к образованию скопления в форме полумесяца или полоски, имеющей серый или желтый оттенок (гипопиона). Разрыв сосуда в передней камере является причиной возникновения гифемы (скопления крови).
Иридоциклит характеризуется сглаженностью рисунка радужной оболочки и изменением её цвета: она становится зеленоватого либо ржавого оттенка. Наблюдается сужение зрачка, снижается реакция на световой раздражитель.
Происходит процесс образования спаек (задних синехий) между воспаленной радужной оболочкой и передней капсулой хрусталика. Отмечается изменение формы зрачка, образование круговой спайки вплоть до полного его заращения.
Ввиду угнетенной секреции внутриглазной жидкости, обусловленной воспалением цилиарного тела, при иридоциклите отмечается снижение внутриглазного давления. Повышение внутриглазного давления происходит вследствие нарушения оттока внутриглазной жидкости, вызванного выраженным спаечным процессом между хрусталиком и зрачковым краем радужной оболочки.
Клиническая картина и течение иридоциклита зависят от причины, которая спровоцировала развитие заболевания и состояния иммунитета (как местного, так и общего).
Диагноз основывается на типичных жалобах, результатах пальпации, осмотре офтальмолога с помощью щелевой лампы. Иридоциклит необходимо дифференцировать с рядом других острых заболеваний, которые сопровождаются схожими симптомами.
Выяснение причины заболевания проводят с помощью различных клинико-лабораторных и инструментальных методов исследования: общего и биохимического исследования крови с целью оценить воспалительную реакцию организма, рентгенологического исследования легких, придаточных пазух носа (чтобы исключить очаги хронической инфекции), консультаций узких специалистов: отоларинголога, стоматолога, фтизиатра, эндокринолога, аллерголога и др.
Лечение и профилактика иридоциклита
Лечение данного заболевания должно проводиться в условиях стационара. Основные цели лечения: снизить воспалительный процесс и предотвратить образование спаек. Причины заболевания определяют выбор метода лечения: антибактериальную терапию, прием противовирусных препаратов, специфическую терапию (противотуберкулезными препаратами, иммуносупрессорами или цитостатиками).
Часто рекомендуется применение нестероидных противовоспалительных и кортикостероидных препаратов.
Для того чтобы добиться рассасывания преципитатов и экссудата назначается прием ферментных препаратов. В целях профилактики целесообразно использовать мидриатики – препараты, расширяющие зрачок и предупреждающие образование спаечного процесса.
Применяется местная терапия: глазные капли, субконъюнктивальные и парабульбарные инъекции, а также системное лечение: в виде таблеток, внутримышечных и внутривенных введениях препаратов.
Широкое применение в терапии иридоциклита нашло физиотерапевтическое лечение (использование электрофореза). Отличным рассасывающим и противовоспалительным эффектом обладает метод аутогемотерапии. При иридоциклитах с повышенным внутриглазным давлением назначается местная и общая гипотензивная терапия: применение глазных капель, препаратов мочегонного действия.
Иридоциклит, который возник вследствие того или иного общего заболевания, требует совместного лечения офтальмологом и другим соответствующим специалистом. Своевременное лечение иридоциклита увеличивает шансы на полное выздоровление.
Профилактика иридоциклита
При хроническом, часто рецидивирующем течении иридоциклита, происходит развитие серьезных осложнений, которые заключаются в постепенном снижении зрения, вторичной глаукоме с атрофией зрительного нерва, осложненной катаракте, дистрофии роговой оболочки и т.д. Поэтому так важно вовремя диагностировать заболевание, предупредив его прогрессирование и развитие тяжелых осложнений.
Профилактика иридоциклита включает в себя своевременное лечение общих заболеваний, ликвидацию очагов хронических инфекций (санацию ротовой полости, лечение хронического тонзиллита, синусита и др.).
Необходимо регулярно проводить профилактический осмотр основных медицинских специалистов, что поможет сохранению здоровья и высокого качества жизни.
Клиники Москвы
Ниже приводим ТОП-3 офтальмологических клиник Москвы, где можно пройти диагностику и лечение иридоциклита.
Источник: https://mosglaz.ru/blog/item/1177-iridotsiklit.html
Иридоциклит глаза и неотложная помощь при его остром приступе
Причины развития. Как осложнение острых и хронических инфекционных процессов (грипп, ангина, воспаление придаточных пазух, ревматизм, туберкулез, бруцеллез и т.д.)
Основные симптомы. Ломящие боли в глазу, распространяющиеся по ходу тройничного нерва, усиливающиеся по ночам и при пальпации глаза (цилиарная боль), покраснение глаза с преобладанием лилово-розовой перикорнеальной инъекции. Характерно изменение цвета и сглаженность рисунка радужки, сужение зрачка, часто наличие его спаек с хрусталиком (задние синехии).
Водянистая влага часто мутная из-за экссудата, который оседает на дне передней камеры в виде желтоватого уровня (гипопион), а на задней поверхности роговицы осаждается россыпью точечных преципитатов. Внутриглазное давление нормальное или чаще понижено. Зрение обычно снижено.
Дифференцировать необходимо с острым приступом глаукомы; ошибки в лечении могут привести к тяжелым осложнениям, угрожающим слепотой.
Лечение. Направлено прежде всего на расширение зрачка (для профилактики образования или разрыва задних синехий и обеспечения покоя радужке и ресничному телу).
Местно – инстиляции различных мидриатиков и их комбинаций (1% раствор сульфата атропина, 0,25% раствор скополамина, 0,5%-1% гоматропина, 1%-2% платифиллина, 0,1% адреналина, 0,5% мидриацила, 1% тропикамида, 1% цикломеда, 2,5% ирифрина, 10% фенилефрина); для инъекций под конъюнктиву применяют 0,1% атропин и 1% мезатон.
Атропин в порошке и мази. Аппликации с адреналином и мезатоном. Электрофорез с мидриатической смесью.
Противовоспалительные и десенсибилизирующие средства: инстиляции 4-6 раз в день кортикостероидов: 0,1% раствор дексаметазона, 0,3% раствор преднизолона, софрадекс; глазные капли содержащие антибиотик и стероидный препарат: гаразон, дексагентамицин, макситрол, тобрадекс; нестероидные противовоспалительные средства; наклоф, дикло-Ф, диклофенак. Гидрокортизоновая мазь 0,5% 3-4 раза в день. Инъекции под конъюнктиву антибиотиков с 0,4% раствором дексазона. Пиявки на висок. Сухое тепло (УВЧ терапия, парафиновые аппликации, теплая повязка). Внутрь и внутримышечно – антибиотики, внутрь – нестероидные противовоспалительные препараты (салицилаты, бутадион, индометацин) и сульфаниламиды. С целью рассасывания экссудата в передней камера – фибринолизин под конъюнктиву в дозе 400 ЕД.
3. Неотложная помощь при декомпенсации внутриглазного давления. Острый приступ глаукомы
Причины развития. Острое нарушение оттока внутриглазной жидкости, которое может быть вызвано разными изменениями в глазу.
Основные симптомы. Развивается внезапно, часто после нервного потрясения. Сильные боли в глазу, иррадиирующие в висок и соответствующую половину головы. Возможны боли в области сердца, живота. Тошнота, рвота. Резкое снижение зрения до счета пальцев у лица.
Застойная инъекция глазного яблока, нарушение прозрачности роговицы, отек роговицы, мелкая передняя камера, расширение зрачка. Внутриглазное давление резко повышено, при пальпации глаз плотный (Т+3), рефлекс с глазного дна тускло-розовый, детали глазного дна не видны.
Некупированный приступ часто ведет к слепоте. Острый приступ глаукомы можно ошибочно принять за острый иридоциклит.
В дифференциальной диагностике этих двух заболеваний основными признаками следует считать узкий зрачок и нормальное или слегка пониженное внутриглазное давление при иридоциклите и, наоборот, широкий зрачок и резко повышенное давление при приступе глаукомы.
Лечение. Неотложная помощь направлена на быстрейшее снижение внутриглазного давления.
Местно закапывают пилокарпин 1-2% в течение первого часа каждые 15 минут, затем каждые 30 минут 3-4 раза, затем каждый час 3 раза, в дальнейшем 6 раз в сутки; -блокаторы (арутимол, окумед, оптимол, тимолол, тимолол ПОС, блокарден, тимоптик, окупрес 0,25-0,5% растворы) 2 раза в сутки; фотил, фотил-форте (содержит тимолол с 2% и 4% пилокарпином); проксодолол 1-2%; бетаксолол 0,5%, бетоптик 0,25%); латанопрост, ксалатан 0,005% (простогландины); трусопт, азопт 2% (ингибиторы карбоангидразы). Осмотические средства: глицерин и мочевина из расчета 1,5г/кг, манитол 20% – в/в из расчета 2,0 г/кг. Ингибиторы карбоангидразы – диакарб 0,25-0,5г 1-6 раз в день, фонурит по 0,25-0,5г от 1 до 6 раз в день. Диуретики – лазикс (фуросемид) 2,0 г в/м. Литическая смесь: аминазин – 1.0; димедрол – 1,0; промедол – 1,0 (противопоказано больным с низким артериальным давлением). Анальгетики (анальгин по 0,25г 3 раза в день). Отвлекающая терапия: пиявки на висок, горячие ножные ванны. Если приступ в течение 24 часов не купирован – показано хирургическое лечение (иридэктомия). После медикаментозного купирования приступа также показана лазерная иридэктомия.
Неотложная помощь при иридоциклите
Клинический диагноз
Дифференциальная диагностика отдельных увеитов
Чаще наблюдается хроническое рецидивирующее течение увеитов. Заболевание начинается незаметно, явления раздражения глаза (слезотечение, блефароспазма, светобоязнь) обычно отсутствуют, имеется склонность к пролиферации и генерализации процесса. Заболевают оба глаза.
У детей раннего возраста клиническая картина смазана, что не позволяет выявить этиологию заболевания.
У взрослых при гриппозном увейте заболевание начинается остро, связано с эпидемией гриппа, появляются тонкие задние пигментные синехии, мелкие преципитаты, серозный, геморрагический эксудат в передней камере. Наблюдается помутнение стекловидного тела.
Для ревматического увеита характерна большая выраженность субъективных данных (жалоб) при слабой или умеренной выраженности объективных изменений: многочисленные пигментные задние синехии, помутнения стекловидного тела, ретиноваскулиты на глазном дне, склонность к рецидивам, сезонность.
Приувеите, связанном с фокальной инфекцией (заболевания придаточных пазух носа, миндалин, зубов), имеются разнокалиберные преципитаты, хлопьевидные помутнения стекловидного тела.
При туберкулезном увеите характерно незаметное начало со скудными жалобами и выраженными объективными изменениями: наличие сальных преципитатов, туберкулезных бугорков, “пушков” по краю зрачка, мощных множественных стромальных задних синехий, вовлечение в процесс роговицы.
Передний увеит (иридоциклит) отличается от острого приступа глаукомы*. Осложнения: последовательные катаракты, вторичная глаукома, нейроретинит.
Клинический диагноз ставится на основании целенаправленного анамнеза; лабораторных методов исследования (гемограмма, протеинограмма, анализ мочи, анализ крови на иммунологию, анализ крови на реакцию Вассермана, реакцию Райта, реакцию связывания комплемента с токсоплазменными антигенами), кожных проб (накожные и внутрикожные пробы с туберкулином, градуированная реакция Пирке, реакция Манту в различных разведениях), реакции с токсоплазмином, герпетическим и стрептококковым полиантигеном, реакции на бруцеллез), перечисленных выше клинических офтальмологических исследований
Неотложная помощь при иридоциклите: расширение зрачка и снятие болей.
Мидриатики: атропина сульфат 1,0 %, скополамина гидробромид 0,25 %, р-р гомотропина гидробромида 1 %, р-р платифилина битартарата 1 %, р-р адреналина гидрохлорида 1,0 %, ,цикломед 1%,циклопентолат 1%,тропикамид 1%,ирифрин 2,5 – 10% мидриацил 1%.
Принципы лечения увеитов: мидриатики, антибиотики направленного действия, десенсибилизирующая терапия, неспецифические противовоспалительные средства, гормональные препараты, ферментные препараты, специфические средства(учебник Глазные болезни с.278).
*Копаева В.Г.. Глазные болезни. М., 2002, с. 286.
Чтобы определить, насколько успешно усвоена тема, необходимо поставить диагноз 3-х летнему ребенку, у которого мать заметила ухудшение зрения правого глаза, звездчатую форму зрачка. Из анамнеза выяснено, что в 2-летнем возрасте у ребенка наблюдалась припухлось коленного сустава.
Объективно: имеется легкая светобоязнь, инъекция и болезненность глазного яблока отсутствуют. На 3 и на 9 ч в поверхностных слоях роговицы у лимба видны полулунной формы мелкие преципитаты, заращение и сращение зрачка, острота зрения — 0,02. Рефлекс с глазного дна отсутствует.
Правильный диагноз: увеит правого глаза на почве болезни Стилла.
Для практического занятия:
«Заболевания сосудистого тракта»
| Этап работы | Учебный элемент | Практический навык |
| Сбор анамнеза и синтез информации | Жалобы Условия и режим зрительной работы. Наследственный анализ | |
| Осмотр глаза | Определение остроты зрения. Осмотр методом бокового освещения. Осмотр методом проходящего света | Осмотр методом бокового освещения. Биомикроскопия роговицы. |
| Выявление симптомов увеита | См. методичку (9 симптомов увеита) | |
| Дифференциальный диагноз | Ирит с иридоциклитом. Иридоциклит с хориоидитом. Иридоциклит с острым приступом глаукомы. Этиологическая дифференциальная диагностика | |
| Клинический диагноз | Передний увеит Задний увеит Панувеит | |
| Осложнение | Катаракта. Вторичная глаукома. Нейроретинит | |
| Лабораторные методы исследования | Иммунологические методики. Накожные и внутрикожные пробы | |
| Неотложная помощь при иридоциклите | Расширение зрачка Снятие болей | |
| Лечение увеитов | Смотри методичку |
- МЕТОДИЧЕСКАЯ РАЗРАБОТКА ДЛЯ СТУДЕНТОВ К ПРАКТИЧЕСКОМУ ЗАНЯТИЮ № 7
- “ПЕРВИЧНАЯ, ДЕТСКАЯ, ЮНОШЕСКАЯ ГЛАУКОМЫ”
- ЦЕЛЬ: изучить клинику, раннюю диагностику и принципы лечения первичной, детской, юношеской глауком.
- ГЛАВНОЕ: каждый студент на этом практическом занятии должен ознакомиться с клиникой, принципами лечения первичной и врожденной глаукомы, патогенетически ориентированными операциями при первичной глаукоме; принципами гониоскопии, тонографии. Студенты должны знать теоретический материал согласно поставленным учебным вопросам, усвоить методику ранней диагностики врожденной глаукомы, методику тонометрии по Маклакову, методику оказания неотложной помощи больному с острым приступом глаукомы; овладеть следующими практическими навыками: определение размеров роговицы, методикой пальпаторного и тономет-рического исследования внутриглазного давления, выписывание рецептов на миотические средства, оказание неотложной помощи больному с острым приступом глаукомы
Источник: https://domashniy-medic.ru/zrenie/iridotsiklit-glaza-i-neotlozhnaya-pomoshh-pri-ego-ostrom-pristupe